7.6 Особенности сердечно-сосудистых заболеваниий при сахарном диабете 2 типа
7.6.1 Особенности артериальной гипертензии при сахарном диабете 2 типа
7.6.2 Особенности ишемической болезни сердца при сахарном диабете 2 типа
7.6.3 Особенности хронической сердечной недостаточности при сахарном диабете 2 типа
7.6.4 Особенности заболеваний артерий нижних конечностей при сахарном диабете 2 типа
7.6.5 Особенности критической ишемии нижних конечностей при сахарном диабете 2 типа
7.6 Особенности сердечно-сосудистых заболеваниий при сахарном диабете 2 типа
7.6.1 Особенности артериальной гипертензии при сахарном диабете 2 типа
7.6.2 Особенности ишемической болезни сердца при сахарном диабете 2 типа
7.6.3 Особенности хронической сердечной недостаточности при сахарном диабете 2 типа
7.6.4 Особенности заболеваний артерий нижних конечностей при сахарном диабете 2 типа
7.6.5 Особенности критической ишемии нижних конечностей при сахарном диабете 2 типа
7.6 Особенности сердечно-сосудистых заболеваниий при сахарном диабете 2 типа
Артериальная гипертензия (АГ) – это синдром повышения систолического АД ≥ 140 мм рт.ст. и/или диастолического АД > 90 мм рт.ст. при гипертонической болезни и симптоматических АГ, приводящий к поражению органов-мишеней.
Ишемическая болезнь сердца (ИБС) — термин, объединяющий группу заболеваний в основе патологического процесса которых лежит несоответствие между потребностью сердца в кровоснабжении и его реальным осуществлением вследствие быстропрогрессирующего коронарного атеросклероза.
7.6.1 Особенности артериальной гипертензии при сахарном диабете 2 типа
Более чем 60% пациентов с установленным диагнозом СД 2 страдают АГ [425].
Повышение офисного систолического АД ≥140 и/или офисного диастолического АД ≥ 90 мм рт.ст. может свидетельствовать о наличии АГ
(табл. 27).
(табл. 27).
Таблица 27. Определение артериальной гипертензии по офисным и внеофисным значениям артериального давления (EHS/ESC 2018) [426]


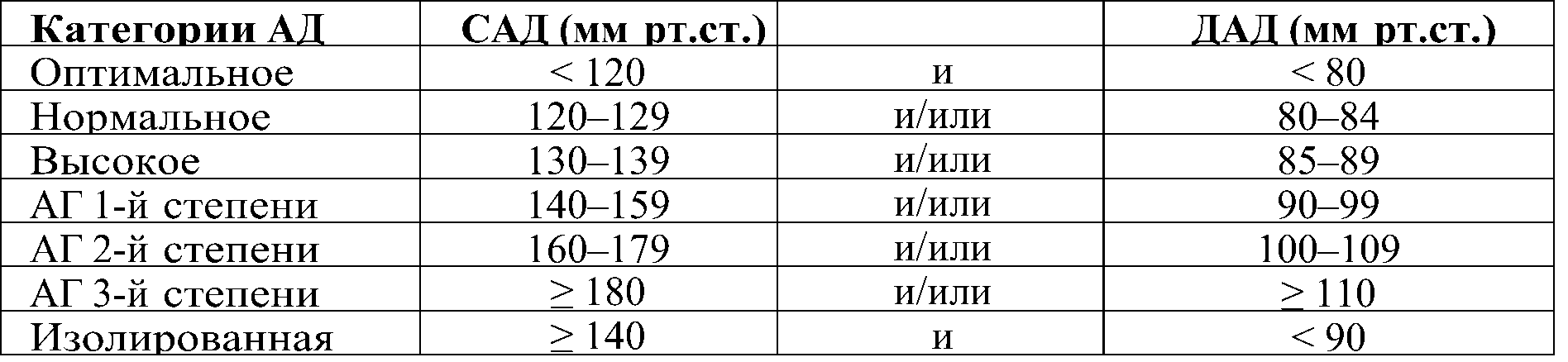
Классификация АГ по уровню АД у лиц старше 18 лет представлена в табл. 28. Если значения систолического АД (САД) и диастолического АД (ДАД) попадают в разные категории, то степень тяжести АГ оценивается по более высокой категории.
Таблица 28. Классификация АГ по уровню артериального давления (EHS/ESC 2018) [426]
Диагностика
Всем пациентам с СД 2 и АГ следует проводить сбор жалоб и анамнеза [426, 427]. У пациентов с СД 2, как и у лиц без СД, повышение АД может протекать бессимптомно. При сборе анамнеза следует выяснить длительность существования АГ, уровни повышения АД, наличие гипертонических кризов, предшествующую антигипертензивную терапию: применяемые антигипертензивные препараты, их эффективность и переносимость; провести оценку факторов риска развития АГ: наследственная отягощенность по АГ или другим сердечно-сосудистым заболеваниям, курение, нерациональное питание, ожирение, низкая физическая активность; личностные особенности пациента. Лабораторная и инструментальная диагностика пациентов с АГ и СД 2 аналогична таковым у пациентов без СД и представлена в соответствующих клинических рекомендациях.
• Рекомендуется измерение АД каждому пациенту с СД 2 при любом рутинном посещении врача для диагностики АГ .
• Рекомендуется контролировать АД в домашних условиях всем пациентам с СД 2 и АГ для оценки эффективности проводимой терапии.
Комментарии: В исследованиях показано, что значения АД, полученные при измерении в домашних условиях, в большей степени коррелируют с сердечно-сосудистым риском по сравнению с офисными измерениями.
Лечение
Основная цель лечения пациентов с АГ и СД 2, как и в общей популяции, состоит в максимальном снижении риска развития сердечно-сосудистых осложнений и смерти от них. Для достижения этой цели требуется не только снижение АД до целевого уровня, но и коррекция всех модифицируемых факторов (курение, дислипидемия, гипергликемия, ожирение), предупреждение, замедление темпа прогрессирования и/или уменьшение поражения органов-мишеней, а также лечение ассоциированных и сопутствующих заболеваний. Некоторые сахароснижающие препараты показали возможность снижения сердечно-сосудистого риска (включая сердечно-сосудистую смертность) у пациентов с АССЗ (табл. 12).
• Рекомендуется антигипертензивная терапия пациентам с АГ и СД 2 с достижением целевых показателей АД для снижения риска развития сердечнососудистых событий и осложнений.
Комментарии: Целевые уровни АД для пациентов с АГ и СД 2 представлены в табл. 9. Достижение целевого АД следует проводить с учетом возраста и индивидуальных особенностей пациента, в том числе переносимости достигнутых показателей АД.
Комментарии: Целевые уровни АД для пациентов с АГ и СД 2 представлены в табл. 9. Достижение целевого АД следует проводить с учетом возраста и индивидуальных особенностей пациента, в том числе переносимости достигнутых показателей АД.
• Рекомендуется проведение мероприятий по изменению образа жизни всем пациентам с АГ и СД 2 для достижения целевых уровней АД и снижения риска сердечно-сосудистых событий [436].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1)
Комментарии:
Мероприятия по изменению образа жизни включают:
Мероприятия по изменению образа жизни включают:
1) ограничение употребления поваренной соли до 5 г/сут;
2) увеличение потребления овощей до 300 г в сутки, орехов, ненасыщенных жирных кислот — оливкового масла; низкое потребление красного мяса; потребление молочных продуктов с низким содержанием жира; употребление рыбы не реже 2 р в неделю;
3) контроль массы тела (поддерживать ИМТ 20- 25 кг/м2, окружность талии менее 102 см у мужчин и менее 88 см у женщин);
4) употребление алкоголя не более 14 единиц в неделю для мужчин и 7 единиц в неделю для женщин (1 единица = 125 мл вина или 250 мл пива);
5) отказ от курения;
6) регулярные аэробные физические нагрузки по 30-40 минут 5-7 дней в неделю.
• Рекомендуется назначение медикаментозной антигипертензивной терапии (иАПФ, БРА, дигидропиридиновые производные селективных блокаторов кальциевых каналов (АТХ-классификация C08CA производные дигидропиридина), тиазидные диуретики) всем пациентам с АГ и СД 2 для достижения целевого АД и снижения риска сердечно-сосудистых событий и осложнений.
Комментарии: Пациентам с АГ ≥ 150/90 мм рт. ст. старт медикаментозной терапии следует проводить с допустимой комбинации двух лекарственных средств, предпочтительно в одной таблетке. Пациентам с АД < 150/90 мм рт.ст. целесообразно рассмотреть назначение монотерапии. Алгоритм назначения медикаментозной терапии АГ представлен в соответствующих клинических рекомендациях.
• Рекомендуется назначение иАПФ или БРА для небеременных пациентов с СД 2 и АГ, и/или повышенным соотношением альбумин/креатинин в моче ≥ 3 мг/ммоль для замедления прогрессирования ХБП и снижения риска сердечно-сосудистых событий.
• Рекомендуется определение уровня калия, креатинина в сыворотке крови, рСКФ не реже 1 раза в год у пациентов с СД 2, получающих иАПФ или БРА, диуретики для оценки безопасности проводимой терапии и выявления гиперкалиемии .
• Рекомендуется назначение моксонидина пациентам с СД 2 и ожирением при недостаточной эффективности классических комбинаций с иАПФ, БРА, дигидропиридиновыми производными селективных блокаторов кальциевых каналов и диуретиками для лечения АГ.
7.6.2 Особенности ишемической болезни сердца при сахарном диабете 2 типа
СД является независимым фактором риска АССЗ. Наличие СД повышает риск развития ИБС в 2-4 раза. К возрасту старше 40 лет у 40-50% пациентов с СД возникает, по меньшей мере одно АССЗ. Более половины пациентов на момент верификации диагноза СД 2 уже страдает ИБС. Течение ИБС зависит от длительности СД. ИБС во многих случаях протекает бессимптомно. У пациентов с СД высокая частота безболевых («немых») форм ИБС и ИМ: до 60% ИМ могут протекать малосимптомно. Для пациентов с СД характерно многососудистое, диффузное поражение коронарного русла и выраженный кальциноз коронарных артерий. Смертность при развитии острого коронарного синдрома (ОКС) у пациентов с СД выше в 2-3 раза.
Диагностика
Обследование пациентов с СД для верификации ИБС в целом аналогично диагностическим подходам у пациента без СД с соответствующими показаниями к тестам с физической нагрузкой, оценке миокардиальной перфузии и коронарной ангиографии. Сбор жалоб и анамнеза следует проводить всем пациентам с СД 2 с подозрением на ИБС. Оценку болевых ощущений при ИБС принято осуществлять по 3 категориям: локализация, характер и связь с физической нагрузкой. При наличии всех перечисленных критериев следует говорить о типичной стенокардии напряжения. Для пациентов с СД 2 характерна высокая частота малосимптомного (безболевого) и атипичного течения ИБС. Важным в диагностике ИБС для пациентов с СД 2 является оценка факторов риска развития ИБС:
> семейный анамнез по ИБС (<65 лет женщина и <55 лет мужчина родственник);
> масса тела и перераспределение жира, оценка анамнеза, ИМТ (ожирение >30 кг/м2) и окружность талии (абдоминальное ожирение > 94 см у мужчин и > 80 см у женщин);
> физическая активность — оценивается в настоящее время и в прошлом;
^ дислипидемия (снижение ХЛВП и повышение ХЛНП);
> артериальная гипертензия (> 140/90 мм рт.ст.);
> табакокурение — на текущий момент, в прошлом и интенсивность;
> альбуминурия и уровень креатинина сыворотки крови с рСКФ;
> возраст пациента на момент дебюта гипергликемии, наследственность по СД, сосудистые осложнения (транзиторная ишемическая атака, острое нарушение мозгового кровообращения, перемежающаяся хромота, критическая ишемия нижних конечностей, стенозирующий атеросклероз брахиоцефальных артерий), уровень глюкозы плазмы натощак, уровень HbA1c.
• Рекомендуется регистрация ЭКГ в покое всем пациентам с СД 2 при подозрении на ИБС для уточнения наличия изменений в миокарде, нарушений ритма и проводимости [449].
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Комментарии: С целью диагностики ИБС у пациентов с СД 2 применяют методы исследования аналогичные для пациентов без СД с соотвествующими показаниями и противопоказаниями [449]:
пробы с физической нагрузкой: тредмил-тест, велоэргометрия;
однофотонная эмиссионная компьютерная томография (перфузионная сцинтиграфия) миокарда с нагрузкой;
эхокардиография с нагрузкой, с добутамином;
МСКТ коронарных артерий;
коронарография.
• Рекомендуется проведение эхокардиографии с физической или фармакологической нагрузкой или сцинтиграфию миокарда с функциональными пробами у пациентов с СД 2 и подозрением на ИБС с целью диагностики, как наиболее чувствительных и специфичных методов.
Комментарии: Проба с физической нагрузкой на беговой дорожке (тредмиле) под контролем ЭКГ в 12-ти отведениях обладает меньшей чувствительностью и специфичностью по сравнению с эхокардиографией с нагрузкой. Однако, в связи с простотой проведения и широкой доступностью может использоваться как начальный метод диагностики у пациентов с подозрением на ИБС.
• Не рекомендуется проведение рутинного скрининга ИБС у пациентов с СД 2 без клинических проявлений ИБС .
Комментарии: Верификацию ИБС следует проводить пациентам с СД 2 и появлением симптомов и/или жалоб. В иных случаях (при отсутствии жалоб или атипичных жалобах) решение вопроса о целесообразности скрининга ИБС принимают с учетом оценки факторов сердечно-сосудистого риска
Лечение
• Рекомендуется проведение мероприятий по изменению образа жизни всем пациентам с ИБС и СД 2 для профилактики сердечно-сосудистых событий.
Комментарии: Мероприятия по изменению образа включают:
> отказ от курения;
> уменьшение содержания жиров в питании <35%, насыщенных жиров <10% и мононенасыщенных жиров >10% от общей калорийности;
> умеренная физическая нагрузка >150 мин/неделю;
> аэробные упражнения и тренировки на сопротивление, возможны их комбинации.
• Рекомендуется достижение и поддержание целевых уровней АД с учетом индивидуальных особенностей у пациентов с ИБС и СД 2 для снижения риска сердечно-сосудистых событий.
Комментарии: Рекомендуемые целевые уровни АД у пациентов с ИБС и СД 2 представлены в табл. 9.
• Рекомендуется назначение иАПФ и БРА пациентам с ИБС и СД 2 с систолической дисфункцией левого желудочка при отсутствии противопоказаний для снижения риска сердечно-сосудистых событий и осложнений.
• Рекомендуется назначение бета-адреноблокаторов у пациентов с СД 2 и перенесенным ИМ с систолической дисфункцией левого желудочка с целью снижения риска сердечно-сосудистых событий и осложнений.
• Рекомендуется назначение бета-адреноблокаторов у пациентов с СД 2 и стабильной стенокардией с целью уменьшения функционального класса ИБС.
Комментарии: У пациентов с СД 2 следует отдавать предпочтение метаболически нейтральным и высокоселективным бета-адреноблокаторам.
• Рекомендуется достижение целевых показателей ХЛНП всем пациентам с ИБС и СД 2 с учетом индивидуальных особенностей пациента для снижения риска сердечно-сосудистых событий и осложнений.
Комментарии: Рекомендуемые целевые уровни ХЛНП у пациентов с ИБС и СД 2 представлены в табл. 8.
• Рекомендуется терапия ингибиторами ГМГ-КоА редуктазы (АТХ-классификация С10АА) (статинами) всем пациентам с СД 2 с высоким и очень высоким сердечнососудистым риском, а также пациентам с СД 2 с умеренным риском, не достигшим целевого показателя ХЛНП, вне зависимости от наличия ИБС и другой сердечнососудистой патологии, для снижения риска сердечно-сосудистых событий.
Комментарии: Рекомендации по липидснижающей терапии у лиц с СД
представлена в табл. 29. Лечение следует проводить с учетом индивидуальных особенностей пациента и наличия противопоказаний [56, 459].
Таблица 29. Рекомендации по липидснижающей терапии пациентов с сахарным диабетом
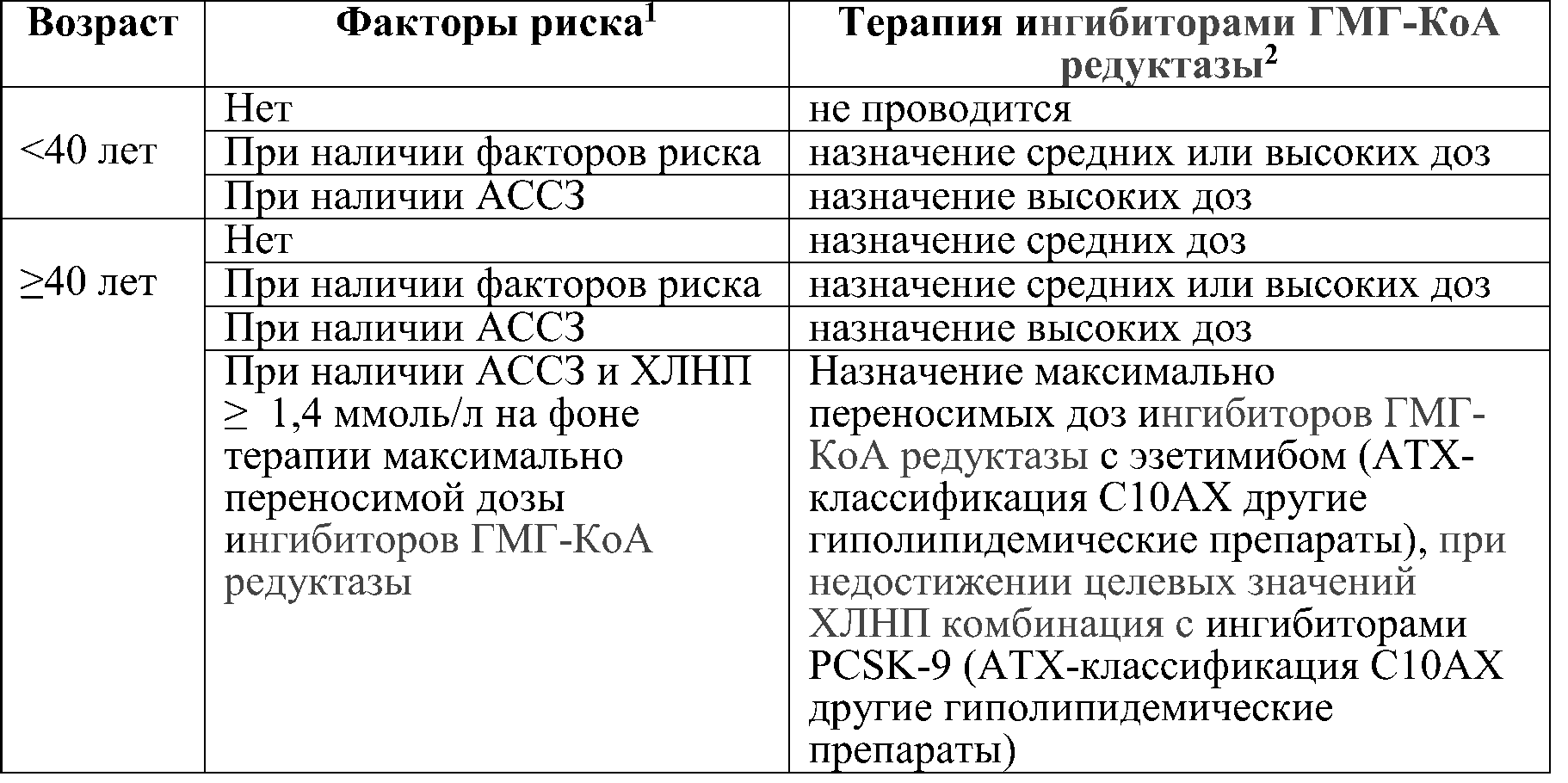
PCSK-9 – пропротеиновая конвертаза субтилизин-кексинового типа 9
1К факторам риска относятся: артериальная гипертензия, курение, хроническая болезнь почек, альбуминурия, семейный анамнез по ранним АССЗ, уровень ХЛНП ≥ 2,5 ммоль/л,
2Терапию ингибиторами ГМГ-КоА редуктазы проводят параллельно с мероприятиями по изменению образа жизни.
• Рекомендуется назначение назначение селективного ингибитора абсорбции холестерина в кишечнике – эзетимиба всем пациентам с СД 2 высокого и очень высокого сердечно-сосудистого риска с недостаточным снижением ХЛНП на фоне приема максимально переносимых доз ингибиторов ГМГ-КоА редуктазы для достижения целевого уровня ХЛНП и снижения риска сердечно-сосудистых событий.
• Рекомендуется назначение ингибиторов пропротеиновой конвертазы субтилизин-кексинового типа 9 (PCSK-9) – эволокумаба** и алирокумаба** всем пациентам с СД 2 высокого и очень высокого сердечно-сосудистого риска с недостаточным снижением ХЛНП на фоне приема максимально переносимых доз ингибиторов ГМГ-КоА редуктазы и эзетимиба для достижения целевого уровня ХЛНП и снижения риска сердечно-сосудистых событий .
• Рекомендуется рассмотреть назначение фибратов (АТХ-классиификация С10АВ) пациентам с СД 2 с сохраняющейся гипертриглицеридемией (>2,3 ммоль/л), несмотря на достижение целевого уровня ХЛНП на фоне терапии ингибиторами ГМГ-КоА редуктазы (статинами), для снижения риска сердечно-сосудистых событий .
• Рекомендуется назначение ацетилсалициловой кислоты** в дозе 75-150 мг всем пациентам с СД 2 и ИБС с целью снижения риска сердечно-сосудистых событий.
Комментарии: Терапия ацетилсалициловой кислотой**, как правило, не показана пациентам с СД без сердечно-сосудистых заболеваний. Терапия ацетилсалициловой кислотой** у пациентов с СД ассоциирована со снижением риска развития сердечно-сосудистых заболеваний, но достоверным повышением частоты серьезных геморрагических событий.
• Рекомендуется назначение второго антитромботического препарата (ингибитора P2Y12 (АТХ-классификация B01AC антиагреганты, кроме гепарина) или ривароксабана** в дозе 2,5 мг 2 раза в сутки) в добавление к ацетилсалициловой кислоте** у пациентов с СД 2 с высоким риском ишемических событий и без высокого риска кровотечения с целью снижения риска сердечно-сосудистых событий.
Комментарии: В исследовании THEMIS, включившем 19220 пациентов с СД 2 старше 50 лет без перенесенного ИМ и инсульта, тикагрелор** в дозе 60 мг 2 раза в сутки в сочетании с ацетилсалициловой кислотой** статистически значимо снижал относительный риск развития событий комбинированной конечной точки, включающей сердечно-сосудистую смерть, нефатальный ИМ или инсульт, на 10% по сравнению с применением монотерапии ацетилсалициловой кислотой**. Наибольшее снижение отмечалось в группе пациентов с выполненным ранее чрезкожным коронарным вмешательством. В исследовании COMPASS [470], включившем 27395 пациентов с установленными АССЗ (ИБС, перенесенный ИМ, заболевания периферических артерий), средний возраст пациентов составил 68 лет, 38% пациентов страдали СД. Согласно данным исследования комбинация ривароксабана** в дозе 2,5 мг 2 раза в сутки и ацетилсалициловой кислоты** 100 мг в сутки по сравнению с монотерапией ацетилсалициловой кислотой** 100 мг в сутки достоверно снижала частоту развития сердечно-сосудистых событий (инсульта на 42%, сердечно-сосудистой смерти на 22%). При принятии решения о назначении такой терапии необходимо оценивать риск кровотечений.
• Рекомендуется проведение реваскуляризации миокарда у пациентов с СД 2 c острыми формами ИБС или с сохраняющийся ишемией миокарда на фоне оптимальной медикаментозной терапии c целью устранения миокардиальной ишемии .
Комментарии: Необходимость проведения ревакуляризации миокарда должна быть определена индивидуально в каждом конкретном клиническом случае, учитывающем тяжесть поражения коронарного русла, общее состояние пациента, наличие сопутствующих осложнений СД .
Стратегия диспансерного наблюдения и реабилитации у пациентов с ИБС и СД 2 после реваскуляризации миокарда аналогична проводимой у пациентов без СД и представлена в соответствующих клинических рекомендациях.
Сахароснижающая терапия у пациентов с острым коронарным синдромом
Наличие у пациента с СД 2 ОКС не является показанием к переводу на инсулинотерапию при целевом диапазоне гликемии.
Многие пациенты могут продолжать проводимую ранее сахароснижающую терапию.
Показания к назначению инсулина в целом такие же, как у пациентов без ОКС.
Пациенты с СД и ОКС, могут находиться на предшествующей сахароснижающей терапии, включая современные препараты (иНГЛТ-2, арГПП-1, иДПП-4 (за исключением саксаглиптина**)), при условии, если она позволяет поддерживать целевой диапазон гликемии. В случае проведения процедур с применением рентгенконтрастных препаратов (АТХ-классификация V08 контрастные средства) пациентам, получающим иНГЛТ-2, препараты следует временно отменить. Следует избегать применения глибенкламида**, учитывая высокий риск развития гипогликемии и нарушения механизма ишемического прекондиционирования.
Метформин** противопоказан пациентам с СД и ОКС из-за риска развития лактатацидоза при развитии тканевой гипоксии и неизученного влияния на ранние и отдаленные клинические исходы ОКС.
ТЗД у пациентов с СД 2 при развитии ОКС могут способствовать развитию ХСН, что служит основанием для их отмены.
Многие пациенты могут продолжать проводимую ранее сахароснижающую терапию.
Показания к назначению инсулина в целом такие же, как у пациентов без ОКС.
Пациенты с СД и ОКС, могут находиться на предшествующей сахароснижающей терапии, включая современные препараты (иНГЛТ-2, арГПП-1, иДПП-4 (за исключением саксаглиптина**)), при условии, если она позволяет поддерживать целевой диапазон гликемии. В случае проведения процедур с применением рентгенконтрастных препаратов (АТХ-классификация V08 контрастные средства) пациентам, получающим иНГЛТ-2, препараты следует временно отменить. Следует избегать применения глибенкламида**, учитывая высокий риск развития гипогликемии и нарушения механизма ишемического прекондиционирования.
Метформин** противопоказан пациентам с СД и ОКС из-за риска развития лактатацидоза при развитии тканевой гипоксии и неизученного влияния на ранние и отдаленные клинические исходы ОКС.
ТЗД у пациентов с СД 2 при развитии ОКС могут способствовать развитию ХСН, что служит основанием для их отмены.
7.6.3 Особенности хронической сердечной недостаточности при сахарном диабете 2 типа
Хроническая сердечная недостаточность (ХСН) — это синдром, развивающийся в результате нарушения способности сердца к наполнению и/или опорожнению, протекающий в условиях дисбаланса вазоконстрикторных и вазодилатирующих нейрогормональных систем, сопровождающийся недостаточной перфузией органов и систем и проявляющийся жалобами: одышкой, слабостью, сердцебиением и повышенной утомляемостью и, при прогрессировании, задержкой жидкости в организме (отёчным синдромом).
Наиболее частая причина ХСН у пациентов с СД 2 является ИБС. Комплекс патофизиологических изменений (дисфункция автономной нервной системы, глюкозотоксичность, оксидативный стресс) могут привести к значительному снижению коронарного резерва и развитию ХСН в условиях отсутствия ИБС.
Диагностика
Принципы диагностики и постановки диагноза идентичны у пациентов с и без СД. Алгоритм диагностики ХСН представлен в соответствующих клинических рекомендациях [480, 481].
Принципы диагностики и постановки диагноза идентичны у пациентов с и без СД. Алгоритм диагностики ХСН представлен в соответствующих клинических рекомендациях [480, 481].
• Рекомендуется исследование уровня натрийуретических пептидов (натрийуретический пептид В-типа и N-терминальный фрагмент натрийуретического пропептида В мозгового (NT-proBNP) в крови) у пациентов с СД 2 при подозрении на наличие ХСН с целью ее диагностики.
Комментарии: Исследование уровня натрийуретических пептидов у пациентов с СД 2 во многих случаях позволит определить генез одышки, особенно у пациентов с нефропатией.
• Рекомендуется проведение ЭХО-КГ пациентам с СД 2 (как в общей популяции) при подозрении на ХСН для ее диагностики.
Комментарии: ЭХО-КГ является наиболее широкодоступным методом
диагностики у пациентов с подозрением на ХСН. Данное исследование позволяет оценить структуры и функции миокарда в целях уточнения диагноза ХСН (с сохраненной, средней или сниженной фракцией выброса) и определить тактику лечения. Проведение ЭХО-КГ может быть использовано в качестве начального теста, когда не доступно исследование натрийуретических пептидов.
Лечение
Принципы лечения ХСН у пациентов с СД аналогичны таковым у лиц без СД и представлены в соответствующих клинических рекомендациях.
Вмешательства, которые применяются при лечении пациентов с ХСН для снижения заболеваемости и смертности, имеют такой же эффект при наличии или отсутствии СД.
Профилактика, диспансерное наблюдение и реабилитация
Стратегия профилактики, диспансерного наблюдения и реабилитации пациентов с СД 2 и ХСН предполагает устранение факторов риска ее прогрессирования (контроль АД, отказ от курения, соблюдение питьевого режима и контроль массы тела, ограничение потребления соли, поддержание целевого уровня липидов, динамические физические нагрузки) и представлена в соответствующих клинических рекомендациях.
Особенности сахароснижающей терапии у пациентов с СД 2 и ХСН
• Рекомендуется терапия иНГЛТ-2 пациентам с СД 2 с целью снижения риска госпитализации по поводу ХСН .
Комментарии: В исследованиях EMPAREG OUTCOME, CANVAS, DECLARE-TIMI58 применение иНГЛТ-2 продемонстрировано снижение госпитализации по поводу ХСН у пациентов с СД 2. В исследовании EMPAREG OUTCOME применение эмпаглифлозина** позволило снизить общий уровень смертности на 32% и госпитализацию по причине сердечной недостаточности на 35%. В исследовании DECLARE применение дапаглифлозина** привело к снижению комбинированной точки (снижение сердечно-сосудистой смерти и госпитализации по поводу ХСН). У пациентов с ХСН со сниженной фракцией выброса ЛЖ < 40% и СД 2 применение дапаглифлозина** и эмпаглифлозина** (по сравнению с плацебо) в дополнение к стандартной терапии сопровождалось значимым снижением риска прогрессирования сердечной недостаточности и сердечно-сосудистой смерти в сравнении с плацебо, а также улучшением симптоматики сердечной недостаточности.
• Рекомендуется терапия метформином** у пациентов с СД 2 и ХСН (в том числе со сниженной фракцией выброса левого желудочка) для снижения прогрессирования ХСН.
Комментарии:
Метформин** применяется в течение многих лет у пациентов с СД 2, хорошо изучена его безопасность при лечении пациентов с СД, в том числе с ХСН, однако он противопоказан пациентам с тяжелой почечной или печёночной недостаточностью, а также при декомпенсации ХСН из-за риска развития лактатацидоза.
Метформин** применяется в течение многих лет у пациентов с СД 2, хорошо изучена его безопасность при лечении пациентов с СД, в том числе с ХСН, однако он противопоказан пациентам с тяжелой почечной или печёночной недостаточностью, а также при декомпенсации ХСН из-за риска развития лактатацидоза.
Для лекарственных средств, относящихся к другим классам сахароснижающих препаратов, однозначных преимуществ при использовании у лиц с ХСН не показано.
В исследованиях терапия арГПП-1 у пациентов с СД 2 и АССЗ не приводила к увеличению или уменьшению частоты госпитализаций по поводу декомпенсации ХСН, в тоже время снижала риск сердечно-сосудистых событий [161, 162, 487, 488]. Препараты сульфонилмочевины (кроме глибенкламида**) и инсулина с осторожностью могут быть использованы у пациентов с СД 2 и ХСН (в добавление к другим сахароснижающим препаратам, доказавшим снижение риска сердечнососудистых событий или при наличии противопоказаний к их применению) для достижения целевого уровня гликемического контроля. Клинические рандомизированные исследования с препаратами сульфонилмочевины при ХСН не проводились. В некоторых ретроспективных исследованиях препараты сульфонилмочевины у пациентов с СД 2 и ХСН не оказывали влияния на сердечнососудистую смертность. В то же время в других исследованиях при сравнении с монотерапией метформином** монотерапия препаратами сульфонилмочевины приводила к увеличению сердечно-сосудистой смертности.
В исследованиях терапия арГПП-1 у пациентов с СД 2 и АССЗ не приводила к увеличению или уменьшению частоты госпитализаций по поводу декомпенсации ХСН, в тоже время снижала риск сердечно-сосудистых событий [161, 162, 487, 488]. Препараты сульфонилмочевины (кроме глибенкламида**) и инсулина с осторожностью могут быть использованы у пациентов с СД 2 и ХСН (в добавление к другим сахароснижающим препаратам, доказавшим снижение риска сердечнососудистых событий или при наличии противопоказаний к их применению) для достижения целевого уровня гликемического контроля. Клинические рандомизированные исследования с препаратами сульфонилмочевины при ХСН не проводились. В некоторых ретроспективных исследованиях препараты сульфонилмочевины у пациентов с СД 2 и ХСН не оказывали влияния на сердечнососудистую смертность. В то же время в других исследованиях при сравнении с монотерапией метформином** монотерапия препаратами сульфонилмочевины приводила к увеличению сердечно-сосудистой смертности.
• Не рекомендуется терапия саксаглиптином** у пациентов с СД 2 и ХСН, поскольку может способствовать увеличению частоты госпитализации по поводу ХСН.
Комментарии: Исследование SAVOR-TIMI 53 продемонстрировало увеличение госпитализаций по поводу декомпенсации ХСН у пациентов с СД 2 и ХСН, получающих терапию саксаглиптином**. Другие лекарственные препараты из группы иДПП-4 у пациентов с СД 2 и ХСН в крупных рандомизированных исследованиях (EXAMINE, TECOS, CARMELINA) не увеличивали риск декомпенсации ХСН и частоту госпитализаций в связи с ХСН.
• Не рекомендуется применение ТЗД у пациентов с СД 2 и ХСН ввиду возможного увеличения риска прогрессирования ХСН.
Комментарии: ТЗД приводят к задержке натрия и воды, увеличивая риск прогрессирования ХСН, в связи с чем их назначение не рекомендуется у пациентов с ХСН.
7.6.4 Особенности заболеваний артерий нижних конечностей при сахарном диабете 2 типа
Заболевание артерий нижних конечностей (ЗАНК) у пациентов с СД рассматривается в рамках АССЗ.
В настоящее время выявлены многочисленные факторы риска ЗАНК:
генетическая предрасположенность к развитию атеросклероза, возраст старше 45 лет, курения, АГ, ожирение, неудовлетворительный контроль и большая длительность СД, дислипидемия, ХБП, гипергомоцистенемия.
Распространенность ЗАНК у пациентов с СД варьирует в пределах 10 – 40%, а при наличии хронических трофических язв нижних конечностей достигает 50%. Прогрессирование ЗАНК может привести к развитию критической ишемии [385, 496]. Для длительно текущего СД 2, особенно осложненным ДН, характерно развитие атеросклероз Менкеберга – диффузный кальциноз средней оболочки артерии. Единой классификация ЗАНК при СД в настоящее время нет. Использование раннее предлагаемых классификаций Фонтейна-Покровского и Рутерфорда нецелесообразно, так как они не отражают степень тяжести хронической артериальной недостаточности при СД.
В настоящее время выявлены многочисленные факторы риска ЗАНК:
генетическая предрасположенность к развитию атеросклероза, возраст старше 45 лет, курения, АГ, ожирение, неудовлетворительный контроль и большая длительность СД, дислипидемия, ХБП, гипергомоцистенемия.
Распространенность ЗАНК у пациентов с СД варьирует в пределах 10 – 40%, а при наличии хронических трофических язв нижних конечностей достигает 50%. Прогрессирование ЗАНК может привести к развитию критической ишемии [385, 496]. Для длительно текущего СД 2, особенно осложненным ДН, характерно развитие атеросклероз Менкеберга – диффузный кальциноз средней оболочки артерии. Единой классификация ЗАНК при СД в настоящее время нет. Использование раннее предлагаемых классификаций Фонтейна-Покровского и Рутерфорда нецелесообразно, так как они не отражают степень тяжести хронической артериальной недостаточности при СД.
Диагностика
• Рекомендуется проводить cбор жалоб и анамнеза, пальпаторную оценку пульсации артерий стопы и голени ежегодно всем пациентам с СД 2 для первичной диагностики ЗАНК.
Комментарии: Пальпаторная оценка пульсации артерий нижних конечностей может быть затруднена или невозможна у пациентов с выраженными периферическими отеками или значимой деформацией стопы и голени.
Симптомы перемежающейся хромоты (боль, дискомфорт в мышцах нижних конечностей (чаще в икроножных мышцах, реже в ягодичной области, бедре и стопе), возникающее при физической нагрузке; наличие боли или дискомфорт в нижних конечностях в покое, усиливающиеся в положении лежа) могут отсутствовать у лиц с сопутствующей нейропатией. В этом случае, необходимо сделать акцент на осмотре конечностей с оценкой цвета кожи и состояния волосяного покрова.
• Рекомендуется использовать расчет лодыжечно-плечевого индекса (ЛПИ) пациентам с СД 2 с клиническими проявлениями ЗАНК для скрининга заболевания.
Комментарии: ЛПИ в норме превышает 0,9. ЛПИ >1,3 свидетельствует о ригидности артериальной стенки и требует подтверждения нарушения проводимости другими методами диагностики.
Лечение
• Рекомендуется отказ от курения всем курящим пациентам с СД 2 с ЗАНК с целью профилактики прогрессирования ЗАНК .
• Рекомендуется достижение и поддержание целевых показателей гликемии пациентам с СД 2 с ЗАНК с целью профилактики прогрессирования ЗАНК.
• Рекомендуется достижение и поддержание целевых показателей ХЛНП пациентам СД 2 с ЗАНК для профилактики прогрессирования .
• Рекомендуется постоянный прием антиагрегантной терапии (ацетилсалициловая кислота** 75 — 100 мг в день) пациентам СД 2 с ЗАНК для профилактики прогрессирования осложнения.
• Рекомендуется поддержание целевого уровня АД пациентам с СД 2 и ЗАНК для профилактики прогрессирования осложнения .
• Рекомендуется гипокалорийное питание и, по возможности, интенсификация физических нагрузок пациентам с СД 2 и ЗАНК и избыточной массой тела для снижения массы тела.
Реабилитация
Реабилитация пациентов включает в себя поддержание индивидуальных целевых показателей углеводного и липидного обмена, АД, обучение правилам ухода за ногами, при необходимости профессиональный подиатрический уход.
Профилактика и диспансерное наблюдение
Профилактические мероприятия при ЗАНК должны быть направлены на поддержание кровотока пораженной конечности, предотвращения формирования трофических язв и потери конечности.
7.6.5 Особенности критической ишемии нижних конечностей при сахарном диабете 2 типа
Критическая ишемия нижних конечностей (КИНК) — состояние, при котором имеет место выраженное снижение кровотока по магистральным артериям нижних конечностей, приводящее к гипоксии мягких тканей и угрожающее их жизнеспособности.
Классификация
Единой классификация КИНК при СД в настоящее время нет. Использование раннее предлагаемых классификации Фонтейна-Покровского и Рутерфорда нецелесообразно, так как они не отражают степень тяжести хронической артериальной недостаточности при СД .
Существует стратификация риска потери конечности по системе WIFI (Wound, Ischemia, foot Infection), основанная на оценке глубины раны, состояния периферического кровоснабжения и тяжести инфекционного процесса (Приложение А3) [510].
Существует стратификация риска потери конечности по системе WIFI (Wound, Ischemia, foot Infection), основанная на оценке глубины раны, состояния периферического кровоснабжения и тяжести инфекционного процесса (Приложение А3) [510].
Диагностика
Диагноз КИНК ставится на основании:
> постоянная ишемическая боль в покое, требующая регулярного обезболивания в течение более чем двух недель;
> наличие язвы или гангрены пальцев или стопы на фоне систолического давления в тибиальных артериях ≤ 50 мм.рт.ст. или пальцевого давления ≤ 30 мм.рт.ст.
• Рекомендуется проведение ультразвукового дуплексного сканирования артерий нижних конечностей, определения парциального давления кислорода в мягких тканях (оксиметрии), а при принятии решения об оперативном лечении – ангиографии артерий нижней конечности или магнитно-резонансной ангиографии, пациентам с СД 2 и клинической картиной КИНК для верификация уровня поражения.
Комментарии:
В связи с необходимостью применения йодсодержащего контрастного вещества (АТХ-классификация V08A рентгеноконтрастные средства, содержащие йод) процедура должна проводиться с осторожностью в связи с риском развития контраст- индуцированной нефропатии и (редко) тяжелых аллергических реакций.
Необходимо проводить профилактику контрастиндуцированной нефропатии в всех пациентов с СД 2 (оценка СКФ, отмена петлевых диуретиков (АТХ-классификация С03СА), иАПФ, БРА, иНГЛТ-2 и метформина**, назначение регидратационной терапии в раннем периоперационном периоде).
В связи с необходимостью применения йодсодержащего контрастного вещества (АТХ-классификация V08A рентгеноконтрастные средства, содержащие йод) процедура должна проводиться с осторожностью в связи с риском развития контраст- индуцированной нефропатии и (редко) тяжелых аллергических реакций.
Необходимо проводить профилактику контрастиндуцированной нефропатии в всех пациентов с СД 2 (оценка СКФ, отмена петлевых диуретиков (АТХ-классификация С03СА), иАПФ, БРА, иНГЛТ-2 и метформина**, назначение регидратационной терапии в раннем периоперационном периоде).
Лечение
• Рекомендуется срочная госпитализация в отделение сосудистой хирургии многопрофильного стационара пациентов с СД 2 и КИНК для проведения реваксуляризации конечности.
Комментарии:
Решение вопроса о методе реваксуляризации может быть принято врачом-сердечно-сосудистым хирургом совместно с врачом по рентгенэндоваскулярной диагностике и лечению и врачом-эндокринологом. Для пациентов с СД 2 и претерминальной стадией ХБП необходимо наличие отделения гемодиализа при выборе лечебного учреждения.
Решение вопроса о методе реваксуляризации может быть принято врачом-сердечно-сосудистым хирургом совместно с врачом по рентгенэндоваскулярной диагностике и лечению и врачом-эндокринологом. Для пациентов с СД 2 и претерминальной стадией ХБП необходимо наличие отделения гемодиализа при выборе лечебного учреждения.
Реабилитация
• Рекомендуется активное динамическое наблюдение врача-эндокринолога и врача-сердечно-сосудистого хирурга с контролем ультразвукового дуплексного сканирования артерий нижних конечностей 1 раз в 3 месяца, постоянное применение двухкомпонентной дезагрегантной терапии (клопидогрел** + ацетилсалициловая кислота**) в течение не менее 6 месяцев пациентам с СД 2 после проведения реваскуляризирующего вмешательства для профилактики рестеноза артериального русла.
• Рекомендуется назначение трехкомпонентной терапии с применением непрямых антикоагулянтов (АТХ-классификация В01АА Антагонисты витамина К) пациентам с СД 2 и высоким риском рестеноза/ретромбоза в раннем послеоперационном периоде после проведения реваскуляризирующего вмешательства для профилактики рестеноза и раннего ретромбоза артериального русла.
Комментарии: Проведение антикоагулянтной и двойной дезагрегантной терапии у пациентов с СД требует оценки состояния глазного дна и своевременного проведения ЛКС.
Профилактика и диспансерное наблюдение
Основой профилактики развития КИНК являются достижение и поддержание индивидуальных значений гликемии и контроль сердечно-сосудистых факторов риска (отказ от курения, достижение и поддержание индивидуальных значений АД и ХЛНП), регулярные физические нагрузки.
Пациенты, перенесшие реваскуляризацию артерий нижних конечностей по поводу КИНК, нуждаются в динамическом наблюдении врача-эндокринолога, хирурга по месту жительства. с проведением ультразвукового дуплексного сканирования артерий нижних конечностей через 3 и 6 месяцев после оперативного лечения, далее 2 раза в год.
Пациенты, перенесшие реваскуляризацию артерий нижних конечностей по поводу КИНК, нуждаются в динамическом наблюдении врача-эндокринолога, хирурга по месту жительства. с проведением ультразвукового дуплексного сканирования артерий нижних конечностей через 3 и 6 месяцев после оперативного лечения, далее 2 раза в год.

