Виды гемобластозов
1. Лейкозы
1.1. Классификация лейкозов
1.2. Клиническая картина лейкозов
1.3. Изменения крови при лейкозах
1.3.1. Картина периферической крови при острых лейкозах
1.3.2. Картина периферической крови при хронических лейкозах
2. Лимфомы
2.1. Лимфома Ходжкина
2.2. Неходжкинские лимфомы
Дифференциальная диагностика лимфаденопатий
3. Миеломная болезнь
Продукция от компании Сово-Сова для профилактики злокачественных новообразований
Классификация по МКБ -10
Код по Международной классификации болезней МКБ-10
| Класс C00-D48 | Новообразования |
| Блок С81-С96 | Злокачественные новообразования лимфоидной, кроветворной и родственных им тканей |
| Код С81 С82 | Болезнь Ходжкина [лимфогранулематоз] Фолликулярная [нодулярная] неходжкинская лимфома |
| С83 | Диффузная неходжкинская лимфома |
| С84 | Периферические и кожные Т-клеточные лимфомы |
| С85 | Другие и неуточненные типы неходжкинской лимфомы |
| С88 | Злокачественные иммунопролиферативные болезни |
| С90 | Множественная миелома и злокачественные плазмоклеточные новообразования |
| С91 | Лимфоидный лейкоз [лимфолейкоз] |
| С92 | Миелоидный лейкоз [миелолейкоз] |
| С93 | Моноцитарный лейкоз |
| С94 | Другой лейкоз уточненного клеточного типа |
| С95 | Лейкоз неуточненного клеточного типа |
| С96 | Другие и неуточненные злокачественные новообразования лимфоидной, кроветворной и родственных им тканей |
Определения
Гемобластоз — клональная опухолевая болезнь, возникающая из кроветворных клеток.
Основные виды гемобластозов:
■ лейкозы,
■ лимфомы.
Лейкоз — опухоль, возникающая из кроветворных клеток костного мозга.
Лимфома — общее название злокачественных опухолей, образующихся из лимфоидных клеток, которые содержатся преимущественно вне костного мозга (в лимфатических узлах, селезенке, скоплениях лимфоидной ткани в различных органах, например, в кишечнике, околоносовых пазухах и др.) и большей частью характеризуются локальным ростом.
Эпидемиология гемобластозов
В 2021 году распространенность злокачественных новообразований лимфоидной и кроветворной тканей составила 153,3 на 100 тыс. населения, что составляет 5,7% от общей численности больных онкологическими заболеваниями в России. «Грубый» показатель заболеваемости на 100 тыс. населения в составил 18,22 случаев на 100 тыс. населения.
Средний возраст больных с впервые в жизни установленным диагнозом злокачественного новообразования в России в 2021 г. — 57,1 лет.
На конец отчетного 2021 года контингент больных со злокачественными новообразованиями кроветворной и лимфатической ткани, состоящий на учете в онкологических учреждениях, в совокупности составил 224514 человек, из них 140139 пациентов наблюдаются 5 лет и более.
В 2021 году летальность в течение года с момента установления диагноза злокачественного новообразования — 20,7%.
Этиология возникновения гемобластозов
К причинам возникновения опухолевых болезней крови относят:
■ онкогенные вирусы,
■ ионизирующее излучение,
■ химические онкогенные вещества,
■ генетические факторы.
Патогенез гемобластозов
Под влиянием этиологических факторов происходит опухолевая трансформация кроветворных клеток, преимущественно стволовых, полустволовых, клеток-предшественников лимфо- и миелопоэза, следствием чего является возникновение опухоли.
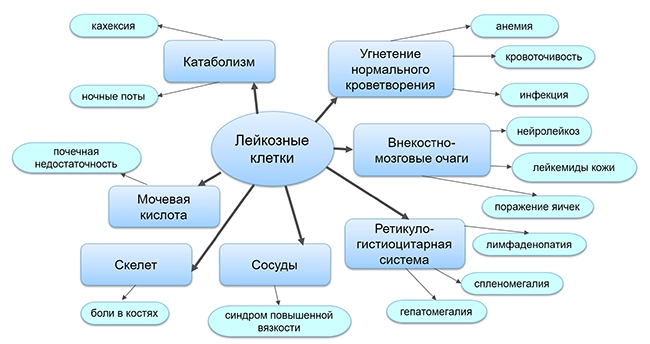
Виды гемобластозов
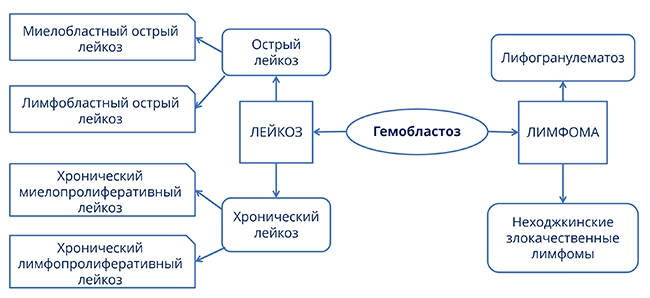
Классификация лейкозов
В зависимости от способности лейкозных клеток к дифференцировке выделяют:
■ острые лейкозы: лимфобластные и миелобластные,
■ хронические лейкозы: лимфоцитарного происхождения, миелоцитарного происхождения, моноцитарного происхождения.
Острый лейкоз — это злокачественная опухоль, состоящая из бластных клеток I, II, III, IV классов гемопоэза, которые потеряли способность к созреванию.
Хронический лейкоз — опухоль, состоящая преимущественно из дозревающих и зрелых клеток V и VI классов, поскольку основная масса лейкозных клеток способна дифференцироваться до зрелых форм.
Схема гемопоэза
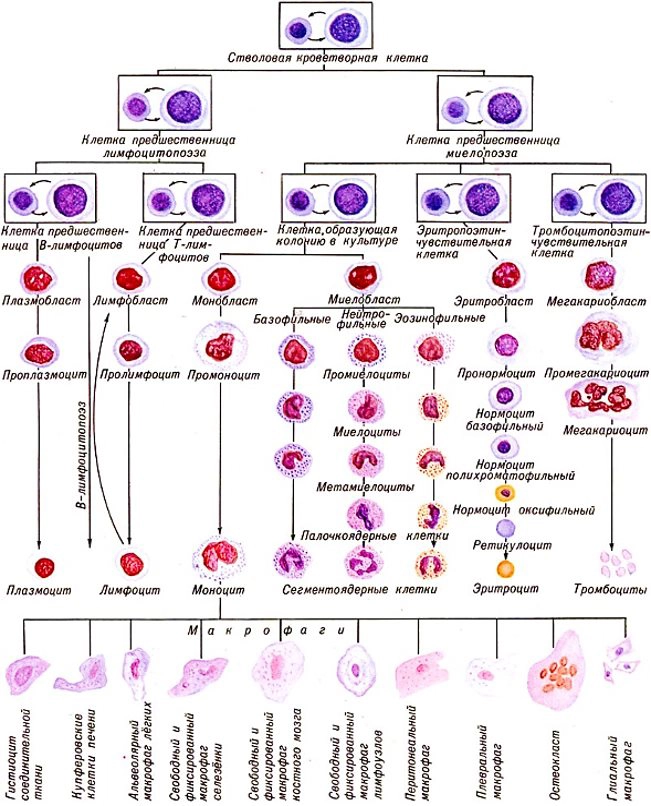
I — стволовые клетки крови
II — полустволовые клетки
III — унипотентные клетки
IV — бласты
V — созревающие клетки
VI — зрелые клетки
Формы лейкозов
В зависимости от количества лейкоцитов в крови различают формы лейкозов:
| Форма лейкоза | Количество лейкоцитов |
| Лейкопеническая | менее 4*109/л |
| Алейкемическая | в пределах 4-9 *109/л |
| Сублейкемическая | от 9 до 50 *109/л |
| Лейкемическая | свыше 50 *109/л (возможно 200-500 *109/л и более) |
Клиническая картина лейкозов
Разнообразие симптомов лейкозов
Неспецифические общие симптомы, такие как слабость, быстрая утомляемость, потеря в весе, анорексия — проявления любой системной патологии, могут быть следствием анемии, токсического влияния лейкемических клеток, дистрофии тканей.
Из этих разнообразных симптомов, в их различном сочетании, и разной степени выраженности складывается весьма пестрая клиническая картина.
Клинические проявления служат только основанием для серьезного исследования крови и костного мозга больного.
Диагноз острый лейкоз устанавливается морфологически — по обнаружению бластных клеток в крови больного.
Клинические проявления лейкоза
Среди клинических проявлений лейкоза выделяют:
■ гематологический синдром;
■ синдром иммунологической недостаточности противомикробной резистентности;
и снижение неспецифической
■ синдром внекостномозговых проявлений лейкоза
Гематологический синдром
| Форма лейкоза | Гематологические признаки |
| лейкемическая сублейкемическая алейкемическая лейкопеническая | изменение общего количества лейкоцитов |
| острый лейкоз | появление в крови лейкозных бластных клеток (от 10 до 90%), наблюдается лейкемический провал |
| хронический миелолейкоз | увеличение количества нейтрофильных гранулоцитов с ядерным сдвигом лейкоцитарной формулы влево до миелоцитов, промиелоцитов |
| хронический лимфолейкоз | лимфоцитоз, при котором 80 — 98% лимфоцитов представлены малыми зрелыми клетками |
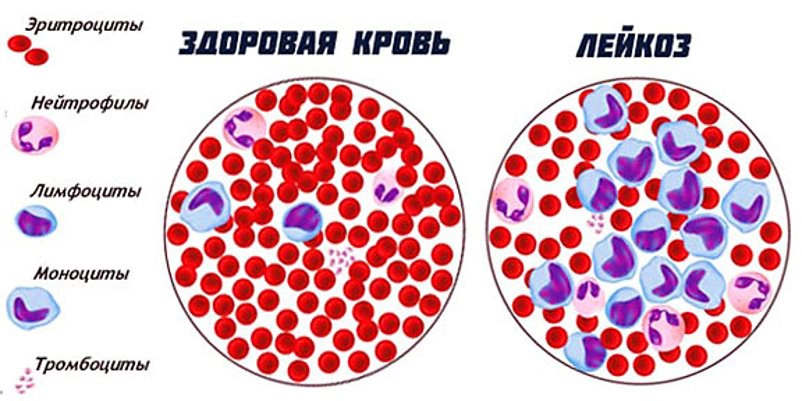
Гематологический синдром
При всех видах лейкоза нарушается нормальный гемопоэз. Вследствие угнетения гемопоэза при остром лейкозе возникает панцитопения — уменьшение количества всех нормальных клеток крови.
Анемия при лейкозе является преимущественно гипопластической и метапластической, частично гемолитической. Аутоиммунный гемолиз эритроцитов наблюдается при хроническом лимфолейкозе. В результате геморрагического синдрома может развиться постгеморрагическая анемия.
Геморрагический синдром при лейкозе обусловлен не только тромбоцитопенией, но и функциональной неполноценностью лейкозных тромбоцитов (тромбоцитопатия) и поражением стенок кровеносных сосудов лейкозными инфильтратами (геморрагическая вазопатия).
ДВС-синдром при лейкозе является следствием нарушений гемостаза. Лейкозные клетки способны к секреции прокоагулянтов.
Синдром иммунологической недостаточности
Синдром иммунологической недостаточности и снижение неспецифической противомикробной резистентности развивается вследствие депрессии нормального грануло-, моно- и лимфоцитопоэза при лейкозе; функциональной неполноценности лейкозных лимфоцитов (при лимфолейкозе) и гранулоцитов (при миелолейкозе).
Проявления синдрома иммунологической недостаточности:
■ нарушение фагоцитоза,
■ угнетение гуморальных и клеточных реакций иммунитета,
■ способствует присоединению вторичной бактериальной и микозной инфекции, активации аутоинфекции.
Синдром внекостномозговых проявлений
Синдром внекостномозговых проявлений лейкоза связан с
■ поражением лейкозными инфильтратами различных органов,
■ секрецией опухолевыми клетками токсических веществ, которые в значительном количестве высвобождаются при их распаде.
Наиболее часто возникают
■ нейролейкоз,
■ поражение кожи и слизистых оболочек (гингивит, стоматит и др.),
■ поражение суставов и костей, других органов (легких, сердца, почек, яичек) с соответствующей симптоматикой и признаками их функциональной недостаточности.
Клиника острого лейкоза
Изменения крови при лейкозах
Изменения крови при острых лейкозах
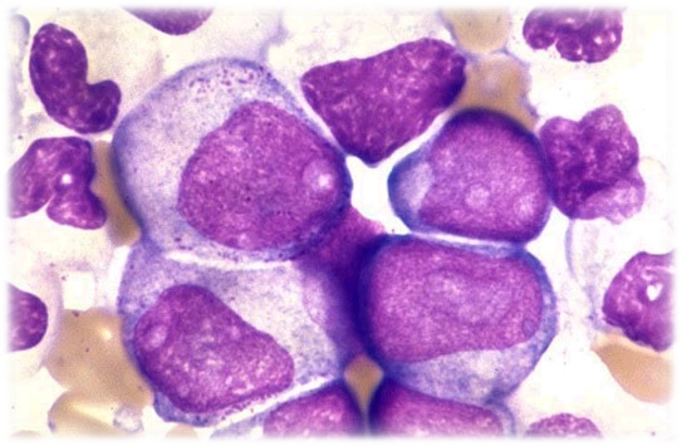
При острых лейкозах отмечается нарушение процессов кроветворения, что приводит к развитию:
■ анемии,
■ тромбоцитопении,
■ бластемии.
Признаки анемии при острых лейкозах
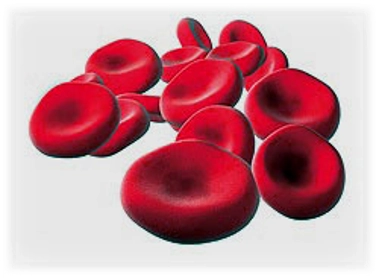
В раннем периоде острого лейкоза (особенно при остром лимфобластном лейкозе) анемии может не быть.
Позднее анемия достигает высоких степеней:
■ содержание гемоглобина снижается до 30-60 г/л,
■ количество эритроцитов — до 1,0-1,5×1012/л.
Обычно анемия при остром лейкозе носит нормохромный или гиперхромный характер. При развитии геморрагического диатеза анемия может стать гипохромной (постгеморрагическая железодефицитная анемия).
Количество ретикулоцитов обычно в пределах нормы
Уровень тромбоцитов при острых лейкозах
Другой характерный признак острого лейкоза — тромбоцитопения (часто менее 20×109/л).
При остром лимфобластном лейкозе в начале заболевания количество тромбоцитов нередко нормальное, при прогрессировании заболевания уменьшается, в период ремиссии вновь увеличивается.
Выраженная тромбоцитопения более характерна для миелоидных лейкозов.
При остром мегакариобластном лейкозе уровень тромбоцитов, как правило, превышает нормальный, достигая 1000-1500×109/л и более.
Уровень лейкоцитов при острых лейкозах
Количество лейкоцитов может быть различным:
■ повышенным при лейкемической, сублейкемической формах острого лейкоза;
■ пониженным при лейкопенической форме.
Содержание лейкоцитов редко достигает 100,0-300,0×109/л.
Лейкопенические формы составляют 40-50% всех случаев острых лейкозов и более характерны для миелоидных форм острых лейкозов. Количество лейкоцитов может уменьшаться до 0,1 -0,3×109/л.
Наличие бластов в периферической крови
В типичных случаях в периферической крови обнаруживаются анаплазированные бласты.
Нередко в формуле крови обнаруживают 95-99% бластов, и только 1-5% приходится на нормальные зрелые лейкоциты (продукция сохраненных очагов нормального кроветворения).
Для острого лейкоза характерно лейкемическое зияние: между клетками, составляющими морфологический субстрат болезни, и зрелыми лейкоцитами нет переходов.
При отсутствии бластов в периферической крови выделяют алейкемическую форму острого лейкоза. Диагностика алейкемических форм лейкоза затруднена, так как морфологическая картина крови напоминает картину крови при апластической анемии (анемия, лейкопения, тромбоцитопения, относительный лимфоцитоз).
Картина периферической крови при хронических лейкозах
Лейкограмма при хроническом миелолейкозе
Картина периферической крови зависит от стадии заболевания.
Хронический миелолейкоз редко диагностируется в начальной стадии, когда количество лейкоцитов увеличено незначительно (20,0-30,Ох 109/л).
Чаще больные обращаются к врачу в связи с ухудшением самочувствия, появлением интоксикационного синдрома; число лейкоцитов при этом достигает 200,0-300,0×109/л, редко 500-1000х Ю9/л (HoffbrandA. V., 1989).
В лейкограмме отмечается большое количество нейтрофильных гранулоцитов, нет лейкемического провала, как при остром лейкозе.
В начале заболевания может быть сдвиг лейкоцитарной формулы до миелоцитов, иногда появляются единичные промиелоциты.
Картина периферической крови при хроническом миелолейкозе
Важный диагностический признак — увеличение количества базофилов до 5-20%, эозинофилия имеет меньшее значение.
Содержание эритроцитов и гемоглобина — без существенных отклонений от нормы.
Количество тромбоцитов в отдельных случаях может быть снижено или увеличено, но чаще нормальное.
При переходе в терминальную стадию болезни, несмотря на проводимую терапию, отмечается нарастание лейкоцитоза: за короткое время количество лейкоцитов может удвоиться. В лейкоцитарной формуле сохраняется сдвиг до миелоцитов, промиелоцитов, нарастает содержание бластов — до 12%, имеет место эозинофильно-базофильная ассоциация (содержание эозинофилов и базофилов увеличивается более чем на 20%).
Отмечается снижение содержания гемоглобина и эритроцитов независимо от адекватной химиотерапии.
Картина периферической крови при хроническом миелолейкозе в терминальной стадии
В терминальной стадии обычно развивается тромбоцитопения (10-20х 109/л).
Отмечаются постоянное снижение количества эритроцитов и гемоглобина, анизоцитоз и пойкилоцитоз эритроцитов, встречаются единичные нормоциты, количество ретикулоцитов снижено.
В ряде случаев отмечается глубокая лейкопения.
В лейкоцитарной формуле уменьшается процент сегментоядерных и палочкоядерных нейтрофилов, увеличивается процент незрелых базофилов и эозинофилов до 40-80%, миелоцитов, промиелоцитов и бластных клеток.
В крови могут быть осколки ядер мегакариоцитов.
В терминальной стадии может развиться бластный криз — увеличение доли бластов и промиелоцитов более чем на 20%.
Картина крови при хроническом лимфолейкозе
На 1-й стадии заболевания отмечаются умеренный лейкоцитоз (до 20,0-30,0*109/л), абсолютный лимфоцитоз (более 5,0-10,0×109/л), тельца Гумпрехта.
2-я стадия заболевания при отсутствии терапии характеризуется нарастающим лейкоцитозом до 300,0×109/л и более.
При подсчете лейкоцитарной формулы содержание лимфоидных элементов достигает 90-96%, в том числе 10-20% телец Гумпрехта.
Среди лимфоцитов преобладают зрелые формы, пролимфоцитов и лимфобластов не более 2-3%.
Терминальная стадия заболевания характеризуется снижением количества тромбоцитов, выраженной анемией гипохромного характера, в 11,3% случаев она является аутоиммунной. В формуле крови нарастает количество пролимфоцитов и лимфобластов до 50-60%, могут появляться ридеровские формы лимфоцитов с бухтообразными или лопастными ядрами.
ЛИМФОМЫ
Злокачественные лимфомы
Лимфома — общее название злокачественных опухолей, образующихся из лимфоидных клеток, которые содержатся преимущественно вне костного мозга (в лимфатических узлах, селезенке, скоплениях лимфоидной ткани в различных органах, например, в кишечнике, околоносовых пазухах и др.) и большей частью характеризуются локальным ростом.
К лимфомам относят:
■ лимфогранулематоз (болезнь или лимфома Ходжкина);
■ неходжкинские злокачественные лимфомы.
Лимфома Ходжкина
Лимфома Ходжкина (лимфогранулематоз) — это злокачественная опухоль лимфоидной ткани с клональной пролиферацией В-клеток зародышевых центров лимфоузлов.
В лимфатических узлах образуются полиморфноклеточные гранулемы, содержащие атипичные многоядерные клетки Березовского-Рид-Штернберга, являющиеся опухолевым субстратом лимфомы Ходжкина.
Заболеваемость лимфомой Ходжкина в России составляет 2,1 случая на 100 тыс. населения в год. Заболевание возникает в любом возрасте, но преимущественно в интервале 16-35 лет.
Заболевание, ранее бывшее неизлечимым, в настоящее время при своевременном выявлении и применении современных методик может быть излечено или достигнута стойкая ремиссия.
Этиология лимфомы Ходжкина
Причины возникновения в настоящий момент окончательно не установлены. Описаны редкие случаи заболевания лимфомой в одной семье, однако лишь отдельные случаи фамильной лимфомы могут быть обусловлены наследственностью.
В 1971 г. была выявлена зависимость между инфицированностью вирусом Эпштейн-Барр и частотой возникновения лимфомы.
Виды лимфомы Ходжкина
В Международной морфологической классификации лимфом (ВОЗ, 2001 г.) по иммуно-морфологическим характеристикам выделено 4 гистологических варианта классической лимфомы Ходжкина:
■ богатый лимфоцитами (5-6% случаев);
■ нодулярный (узловатый) склероз (30-45%);
■ смешанно-клеточный (35-50%);
■ лимфоидное истощение (до 10%).
Отдельно выделена небольшая группа больных, имеющая сходную с классической лимфомой Ходжкина морфологическую характеристику, но иную иммунологическую. Эта форма болезни получила название нодулярная с лимфоидным преобладанием лимфома Ходжкина. Течение этого варианта наиболее благоприятное.
Клинические проявления
На ранних стадиях лимфома Ходжкина не имеет специфических признаков. Начинаясь в лимфатических узлах той или иной группы, патологический процесс может распространяться практически на все органы, сопровождаться различно выраженными симптомами интоксикации.
Преимущественное поражение того или иного органа или системы определяет клиническую картину заболевания.
Первым проявлением лимфомы Ходжкина обычно становится увеличение лимфатических узлов. В 60-75% случаев процесс начинается в шейно-надключичных лимфатических узлах, несколько чаще справа. Как правило, увеличение периферических лимфатических узлов не сопровождается нарушением самочувствия больного.
Увеличение лимфоузлов
Увеличенные лимфатические узлы подвижны, плотно-эластичны, не спаяны с кожей, в редких случаях болезненны. Постепенно, иногда быстро увеличиваясь, они сливаются в крупные конгломераты. У некоторых больных возникают боли в увеличенных лимфатических узлах после приема алкоголя.
У 15-20% больных лимфома Ходжкина начинается с увеличения лимфатических узлов средостения. Это увеличение может быть случайно обнаружено при флюорографии или проявиться в поздние сроки, когда размеры конгломерата значительны, кашлем, одышкой и симптомами сдавления верхней полой вены (отечность и синюшность лица, одышка), реже -болями за грудиной.
В единичных случаях лимфома Ходжкина начинается с изолированного поражения парааортальных (забрюшинных, расположенных вдоль позвоночника) лимфатических узлов. Больной жалуется на боли в области поясницы, возникающие главным образом ночью.
Признаки интоксикации
У 5-10% больных лимфома Ходжкина начинается остро с лихорадки, ночных потов, быстрого похудания. Обычно в этих случаях незначительное увеличение лимфатических узлов появляется позднее; заболевание сопровождается ранней лейкопенией и анемией.
В период развернутых проявлений лимфомы Ходжкина возможно поражение всех лимфоидных органов и всех органов и систем организма. Селезенка поражается у 25-30% больных. Поражение Вальдейерова кольца — миндалин и лимфоидной ткани глотки — при лимфоме Ходжкина наблюдается редко.
Интоксикация при лимфоме Ходжкина
Лихорадка при лимфоме Ходжкина многообразна. Довольно часто встречаются ежедневные кратковременные подъемы температуры. Они начинаются с озноба, заканчиваются проливным потом, но обычно легко переносятся больным. Лихорадка купируется индометацином или бутадиеном.
Большая или меньшая потливость отмечается почти всеми больными. Проливные ночные поты, заставляющие менять белье, часто сопровождают периоды лихорадки и указывают на тяжелое течение заболевания. Часто одним из симптомов заболевания является похудание.
Кожный зуд бывает приблизительно у 25-35% больных лимфомой Ходжкина. Его выраженность весьма различна: от умеренного зуда в областях увеличенных лимфатических узлов до распространенного дерматита с расчесами по всему телу. Такой зуд очень мучителен для больного лимфомой Ходжкина, лишает его сна, аппетита, приводит к психическим расстройствам.
Изменения в легочной ткани
Наиболее часто помимо лимфатических узлов лимфома Ходжкина поражает легочную ткань. Поражения легких могут не сопровождаться выраженными клиническими симптомами.
В легких возможен как инфильтративный рост из лимфатических узлов средостения, так и развитие отдельных очагов или диффузных инфильтратов, иногда с распадом и образованием полостей.
Довольно часто при лимфоме Ходжкина обнаруживается скопление жидкости в плевральных полостях.
Возможные поражения других органов
Желудочно-кишечный тракт, как правило, страдает вторично в связи со сдавлением или прорастанием опухоли из пораженных лимфатических узлов. Однако в отдельных случаях встречается поражение желудка и тонкой кишки. Процесс обычно затрагивает подслизистый слой, язвы не образуются. Поражение печени из-за больших компенсаторных возможностей этого органа обнаруживается поздно. Печень обычно увеличивается, повышается активность щелочной фосфатазы, снижается альбумин сыворотки.
Иногда встречаются поражения центральной нервной системы, главным образом, спинного мозга. Они локализуются в мозговых оболочках и дают серьезные неврологические расстройства вплоть до полного паралича.
Весьма часты при лимфоме Ходжкина разнообразные изменения кожи: расчесы, аллергические проявления, реже бывают специфические поражения кожи опухолью.
Лимфома Ходжкина может поражать почки, молочную железу, яичники, вилочковую железу, щитовидную железу, мягкие ткани.
Изменения в общем анализе крови
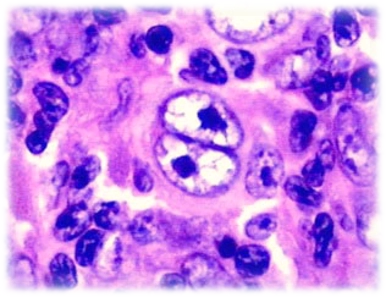
Специфических для лимфомы изменений в клиническом анализе крови не существует.
У большинства больных лимфомой Ходжкина отмечается умеренный лейкоцитоз.
На поздних этапах, как правило, наблюдается снижение количества лимфоцитов в крови.
Диагноз «лимфома» устанавливается исключительно при гистологическом исследовании лимфатических узлов.
Неходжкинские лимфомы
Неходжкинские злокачественные лимфомы
Неходжкинские лимфомы — системные злокачественные опухоли иммунной системы из клеток внекостномозговой лимфоидной ткани различной гистогенетической принадлежности и степени дифференцировки, что определяет разнообразие и особенности вариантов этих опухолей.
По морфологии различают следующие неходжкинские злокачественные лимфомы:
■ из клеток-предшественников В- и Т-лимфоцитов,
■ из зрелых В-и Т-лимфоцитов.
Локализация неходжкинских лимфом
Неходжкинские лимфомы начинаются с появления одиночного опухолевого узла и распространяются путем лимфогенного и гематогенного метастазирования.
Первичный опухолевый очаг может локализоваться в лимфатических узлах (модальное поражение) или в других органах и тканях (экстранодальное поражение).
Клинические проявления обусловлены расположением опухолевых очагов.
Отмечается отчетливая разница в частоте поражения разных органов и тканей: медиастинальных лимфоузлов — 15-25% (реже, чем при лимфогрануломатозе), легких — 3-6%, селезенки — 30-40%, печени — 15-50%, костей — 5-15%, желудочно-кишечного тракта — 10-24%, костного мозга — 30-40%.
Клинические проявления неходжкинской лимфомы
Как правило, симптомы лимфомы — это значительное увеличение размеров лимфатических узлов на шее, в подмышечных впадинах или в паху. При этом в отличие от инфекционных заболеваний увеличенные лимфатические узлы безболезненны, их размеры не уменьшаются со временем и при лечении антибиотиками. Иногда, вследствие давления со стороны увеличенных печени, селезенки и лимфатических узлов, возникает чувство переполнения в животе, затруднения дыхания, распирающие боли в нижней части спины, ощущение давления в лице или на шее.
Другими симптомами лимфомы являются слабость, повышение температуры тела, потливость, потеря веса, нарушения пищеварения. Иногда лимфома проявляется ограниченным или распространенным поражением кожи.
Изменения картины крови при неходжкинских лимфомах
Количественные:
■ лейкоцитоз;
■ относительный и/или абсолютный лимфоцитоз (абсолютный лимфоцитоз более 5 х 109/л);
■ лейкопения;
■ анемия (снижение уровня гемоглобина и/или эритроцитов в периферической крови);
■ тромбоцитопения или тромбоцитоз;
■ эозинофилия;
■ синдром ускоренного оседания эритроцитов.
Качественные:
■ наличие атипичных лимфоидных элементов (при микроскопии периферической крови).
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ЛИМФАДЕНОПАТИЙ
Лимфаденопатия — увеличение лимфатических узлов любой природы.
Лимфаденит — увеличение лимфатического узла, обусловленное воспалительной реакцией непосредственно в ткани узла.
Реактивная гиперплазия лимфатического узла — увеличение лимфатического узла, обусловленное иммунной реакцией на удаленный очаг инфекции, генерализованную инфекцию, аутоиммунные процессы.
Клинически, до биопсии, провести границу между лимфаденитом и реактивной гиперплазией лимфатического узла невозможно у большинства больных.
Принципиальное значение имеет разделение лимфаденопатий на локальные и генерализованные.
Характеристики лимфоузлов
В случае обнаружения увеличенных лимфатических узлов необходимо отметить следующие их характеристики:
■ размер (у взрослых лимфатические узлы размером до 1,0-1,5 см считаются нормальными);
■ болезненность (болевой синдром обычно возникает вследствие воспалительного процесса или нагноения, но он может вызываться кровоизлиянием в ткань лимфатического узла и некрозом);
■ консистенция (каменная плотность лимфатического узла — признак злокачественного новообразования, метастазирующего в лимфатический узел, плотные лимфатические узлы характерны для лимфатических опухолей);
■ спаянность;
■ локализация (увеличение лимфатических узлов в некоторых областях поражения чаще связано с определенными болезнями).
Основные принципы дифференциальной диагностики лимфаденопатий
Основное правило, которым следует руководствоваться в дифференциальной диагностике лимфаденопатий и решении вопроса о биопсии состоит в том, что ни одного абсолютного дифференциально-диагностического признака нет.
1. При первичном осмотре необходимо констатировать локальную или генерализованную лимфаденопатию.
2. Биопсия по показаниям может быть выполнена на любом этапе диагностического поиска.
3. Биопсия не является конечным этапом диагностического поиска, если она установила неопухолевую природу лимфаденопатии.
Варианты лимфаденопатий
Локальная лимфаденопатия — увеличение одной группы лимфоузлов или несколько групп, расположенных в одной или двух смежных анатомических областях (наличие первичного очага не обязательно). Локальная лимфаденопатия может быть констатирована только после всестороннего обследования пациента.
Генерализованной лимфаденопатией называется увеличение лимфоузлов в двух и более несмежных зонах.
Диагностика включает 3 этапа:
I этап: первичный осмотр больных с локальной и генерализованной лимфаденопатией различен,
II этап: обследование,
III этап: ревизия данных.
I этап.
Добиопсийная диагностика локальной лимфаденопатии
I Этап. Первичный осмотр. Оценка клинической картины, и ответы на вопросы:
■ Есть ли клиника острого инфекционного заболевания?
■ Есть ли локальные признаки воспаления?
■ Является ли локальное образование лимфатическим узлом?
■ Велика ли вероятность опухолевого поражения лимфоузла?
I этап. Добиопсийная диагностика генерализованной лимфаденопатии
Генерализованная лимфаденопатия у взрослых является предметом детального обследования. Воздержаться от развернутого обследования допустимо в случаях явной инфекционной природы заболевания (ОРЗ, краснуха).
I Этап. Первичный осмотр. Оценка клинической картины, выявление причин генерализованной лимфаденопатии.
■ Наличие клиники острого инфекционного заболевания.
■ Необходимо убедиться, что лимфаденопатия действительно генерализованная, а не обусловлена несколькими заболеваниями (такой вопрос возникает при одновременном увеличении шейных и паховых лимфоузлов).
■ Необходимо оценить вероятность опухоли (при веских подозрениях на опухоль, немедленно назначить биопсию).
■ Другие важные клинические признаки (наличие признаков поражения других органов).
II Этап. Добиопсийная диагностика лимфаденопатии
II Этап. Обследование. Ряд общеклинических методов (облигатных) обследования должен быть назначен всем пациентам!
■ Общий анализ крови, общий анализ мочи.
■ Анализ крови на ВИЧ, сифилис, гепатиты.
■ Рентгенография или КТ грудной клетки.
■ УЗИ органов брюшной полости.
Если на этапе первичного осмотра, либо при анализе облигатных методов, возникает специфическая гипотеза, необходимо назначить дополнительные методы обследования.
II Этап. Дополнительные методы обследования
■ Исследования на герпесвирусы.
■ Серологическая диагностика токсоплазмоза, бартонеллеза, бруцеллеза, риккетсиозов, боррелиоза и др. инфекционных заболеваний.
■ Развернутый биохимический анализ крови.
■ Проба Манту, количественный ИФА на противотуберкулезные антитела.
■ Специфическая диагностика системной красной волчанки и ревматоидного артрита.
■ Иммунохимическое исследование сыворотки крови и мочи.
■ УЗИ лимфатических узлов с допплерографией.
■ Биопсия лимфатического узла и/или экстранодального очага поражения с гистологическим, цитологическим, иммуногистохимическим и молекулярнобиологическим исследованиями.
■ Направление на консультацию к специалисту.
Ill Этап. Добиопсийная диагностика лимфаденопатии
III Этап. Ревизия данных. На этом этапе необходимо провести анализ анамнестических и эпидемиологических данных, оценить значимость лимфаденопатии, решить вопрос о проведении биопсии и/или динамического наблюдения.
■ Ревизия анамнестических и эпидемиологических данных.
■ Оценка значимости лимфаденопатии (определяется по размерам лимфоузлов, давности и т.Д.).
■ Решение вопроса о проведении биопсии.
Динамическое наблюдение. При отсутствии верификации генеза лимфаденопатии или этиологического фактора целесообразно придерживаться динамического наблюдения -активное наблюдение не реже 1 раза в три месяца, обращая внимание на увеличение размеров лимфатических узлов, селезенки, показатели ЛДГ, развернутый анализ периферической крови.
Ill Этап. Дифференциальная диагностика лимфаденопатий по локализации
Увеличение над-/подключичных лимфатических узлов — очень серьезный симптом, практически всегда свидетельствующий об опухоли — метастазе рака или лимфомы, располагающихся в грудной клетке или животе (90% у лиц старше 40 лет и 25% у лиц моложе 40 лет).
Увеличение надключичного лимфатического узла справа обычно вызвано опухолью средостения, легкого, пищевода.
К левому надключичному лимфатическому узлу лимфа приходит от органов грудной клетки и брюшной полости (Вирховская железа). Его увеличение может быть симптомом опухоли желудочно-кишечного тракта, органов женской и мужской половой сферы, мочевыделительной системы.
Нечасто увеличение надключичных лимфатических узлов обусловлено воспалительным процессом в грудной клетке и брюшной полости.
Ill Этап. Показания для консультации гематолога
Консультация гематолога или направление в специализированное гематологическое учреждение пациентов с увеличенными лимфатическими узлами показано в следующих случаях:
■ любая необъяснимая лимфаденопатия;
■ лимфаденопатия с наличием выраженных симптомов интоксикации при отсутствии клинических признаков инфекционного заболевания;
■ лимфаденопатия с увеличением печени и селезенки;
■ лимфаденопатия с изменениями показателей периферической крови;
■ отсутствие эффекта от эмпирической антибактериальной терапии.
Ill Этап. Показания к проведению биопсии
Основные показания к проведению биопсии следующие:
1) высокая вероятность опухоли по клиническим данным;
2) необъяснимая лимфаденопатия: после выполнения всех неинвазивных исследований, диагноз не установлен;
3) диагноз установлен по результатам неинвазивных методов исследования, однако, несмотря на лечение, лимфаденопатия персистирует.
Не существует однозначных критериев размеров лимфатического узла, который обязательно подлежит биопсии. Тем не менее, у взрослых размер лимфатического узла более 3 см вне связи с инфекцией должен рассматриваться как потенциальное показание к биопсии.
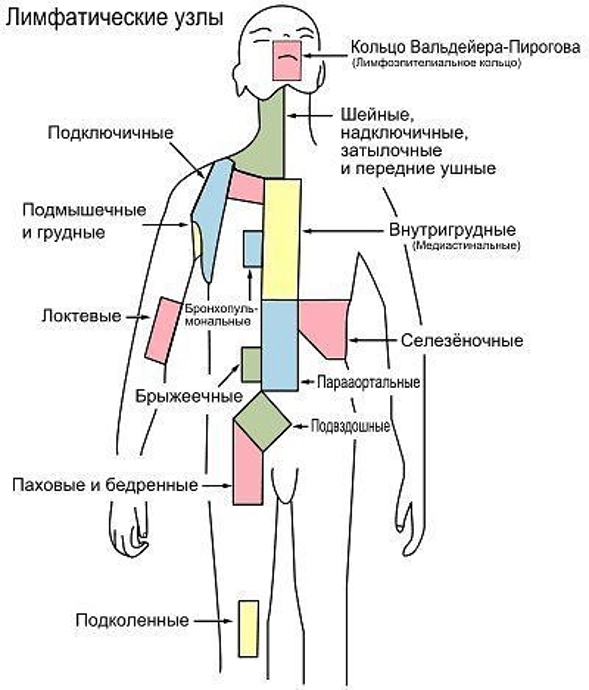
Основные группы лимфатических узлов человека
МИЕЛОМНАЯ БОЛЕЗНЬ
Определение
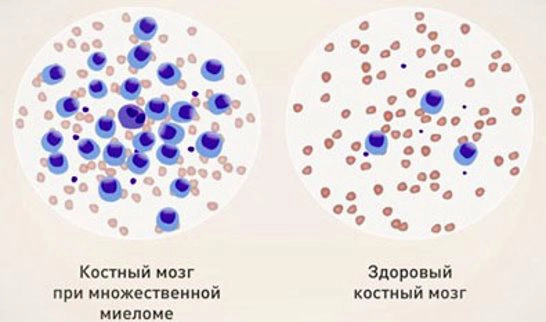
Миеломная болезнь или множественная миелома (ММ) — это злокачественная опухоль, морфологическим субстратом которой являются плазматические клетки, продуцирующие моноклональный иммуноглобулин. Моноклональные белки (протеины), продуцируемые миеломными клетками, имеют измененную структуру, не выполняют функций иммунитета и называются «парапротеинами». Иногда они теряют какую-то свою часть и могут продуцироваться только моноклональные легкие цепи (белок Бенс-Джонса), или моноклональные тяжелые цепи. ММ составляет приблизительно 1% среди всех злокачественных опухолей, 13% среди гемопоэтических опухолей.
Клиническая картина
Дебют заболевания, как правило, протекает бессимптомно, сопровождаясь только повышением СОЭ. В дальнейшем характерно появление неспецифической симптоматики: снижение работоспособности, уменьшение массы тела, общая слабость, боль в костях. Клинические проявления могут быть следствием поражения костей, нарушения иммунитета, изменений в почках, анемии, повышения вязкости крови.
Боль в костях является наиболее частым признаком миеломы и отмечается почти у 70% больных.
Частым клиническим признаком миеломной болезни является подверженность больных бактериальным инфекциям в связи с дисгаммаглобулинемией за счет повышенного количества парапротеинов при снижении продукции нормальных антител.
Патологию почек наблюдают более чем у половины больных. Она связана с фильтрацией в клубочках избыточно продуцируемых легких цепей, которые не могут полностью реабсорбироваться канальцевым эпителием и выделяются с мочой (протеинурия Бенс-Джонса). Следствием гиперкальциемии может быть появление нефрокальцинатов.
У 5-13% больных выявляют спленомегалию и/или гепатомегалию вследствие инфильтрации плазматическими клетками, а также нередко и миелоидной метаплазии.
Диагностика
| Исследование | Показатели |
| Общий анализ крови | • Анемия нормохромного и нормоцитарного типа, • Лейкопения (лейкоцитоз), • Нейтропения, • Моноцитоз, • Тромбоцитопения, • Количество ретикулоцитов понижено, • СОЭ увеличено, • Единичные плазматические клетки |
| Общий анализ мочи | • Протеинурия • Цилиндрурия • Белок Бенс-Джонс (свыше 12г/сут) (в 50% случаев) |
| Биохимический анализ крови | • Увеличение общего белка до 90-100г/л и выше • Повышение уровня гамма-глобулинов • Снижение уровня альбумина • Повышение уровня кальция, мочевой кислоты, креатинина и азота мочевины |
| Электрофорез и иммунофиксация белков сыворотки крови | Определение уровня М-градиента |
| Исследование костного мозга | Большое количество плазматических клеток (86-95% больных) |
Продукция от компании Сово-Сова для профилактики злокачественных новообразований

Фаговит- нормализация процессов аутофагии.
Супресен — нормализация клеточного апоптоза.
ПРОФИКАН — ингибитор свободных раковых клеток.
НОВОСАРК — перепрограммирует Т-лимфоциты в потенциальных «убийц» раковых клеток.
ИНТЕРЦЕПТ — предотвращает трансформацию нормальных клеток в опухолевые.
Пролифирен — профилактика рака молочной железы.
Рак лёгких. Онконастороженность. Ранняя диагностика.
1) Агрессивные нефолликулярные лимфомы – диффузная крупноклеточная В-клеточнаялимфома, первичная медиастинальная В-клеточная лимфома, лимфома Беркитта, 2020 г. — Ассоциация онкологов России, Российское профессиональное общество онкогематологов, Национальное общество детских гематологов, онкологов, Некоммерческое партнерство содействия развитию гематологии и трансплантологии костного мозга «Национальное гематологическое общество»
2) Волосатоклеточный лейкоз, 2020 г. — Ассоциация онкологов России, Национальное гематологическое общество, Российское профессиональное общество онкогематологов
3) Острые миелоидные лейкозы, 2020 г. — Ассоциация онкологов России, Некоммерческое партнерство содействия развитию гематологии и трансплантологии костного мозга «Национальное гематологическое общество»
4) Острый промиелоцитарный лейкоз, 2020 г. — Ассоциация онкологов России, Национальное гематологическое общество
5) Хронический лимфоцитарный лейкоз / лимфома из малых лимфоцитов, 2020 г. — Ассоциация онкологов России, Национальное гематологическое общество, Российское профессиональное общество онкогематологов
6) Лимфома из клеток мантии, 2020 г. — Ассоциация онкологов России, Некоммерческое партнерство содействия развитию гематологии и трансплантологии костного мозга «Национальное гематологическое общество», Российское профессиональное общество онкогематологов
7) Лимфома маргинальной зоны, 2023 г. — Российское общество онкогематологов, Национальное гематологическое общество, Ассоциация онкологов России
8) Нодальные Т-клеточные лимфомы, 2020 г. — Национальное общество детских гематологов, онкологов, Ассоциация онкологов России, Российское профессиональное общество онкогематологов, Некоммерческое партнерство содействия развитию гематологии и трансплантологии костного мозга «Национальное гематологическое общество»
9) Лимфома Ходжкина, 2020 г. — Национальное общество детских гематологов, онкологов, Ассоциация онкологов России, Российское профессиональное общество онкогематологов, Некоммерческое партнерство содействия развитию гематологии и трансплантологии костного мозга «Национальное гематологическое общество»
10) Миелодиспластический синдром, 2020 г. — Ассоциация онкологов России, Национальное гематологическое общество
11) Хронический миелолейкоз, 2020 г. — Ассоциация онкологов России, Национальное гематологическое общество
12) Множественная миелома, 2020 г. — Ассоциация онкологов России, Национальное гематологическое общество, Российское профессиональное общество онкогематологов
13) Фолликулярная лимфома, 2020 г. — Ассоциация онкологов России, Российское профессиональное общество онкогематологов, Некоммерческое партнерство содействия развитию гематологии и трансплантологии костного мозга «Национальное гематологическое общество», Национальное общество детских гематологов, онкологов
14) Грибовидный микоз, 2023 г. – Общероссийская общественная организация «Российское общество дерматовенерологв и косметологов», Региональная общественная организация «Общество онкогематологв», Ассоциация содействия развитию гематологии и трансплантологии костного мозга «Национальное гематологическое общество»
15) Солитарная (экстрамедуллярная) плазмоцитома, 2020 г. — Ассоциация онкологов России, Российское профессиональное общество онкогематологов, Национальное гематологическое общество
16) Острые лимфобластные лейкозы, 2020 г. — Ассоциация онкологов России, Некоммерческое партнерство содействия развитию гематологии и трансплантологии костного мозга «Национальное гематологическое общество»
17) Синдром Сезари, 2024 г. – Общероссийская общественная организация «Российское общество дерматовенерологв и косметологов», Российское общество онкогематологов, Национальное гематологическое общество